Эктопия шейки матки: симптомы, диагностика, лечение
Заболевания шейки матки возникают у многих женщин. Некоторые из них очень опасны, другие не представляют серьезной угрозы, но могут привести к неприятным осложнениям. В шейке матки отсутствуют болевые рецепторы, поэтому патология может протекать бессимптомно, не вызывая дискомфорта и тревоги. К какому типу заболеваний относится эктопия шейки матки, требуется ли лечение и насколько сложное - в каждом случае вопрос решается индивидуально с учетом характера проявлений патологии и планов женщины на материнство. Большое значение имеет профилактика заболевания.
Содержание:
- Особенности патологии
- Классификация эктопии маточной шейки
- Причины возникновения эктопии
- Симптомы осложненной эктопии
- Диагностика эктопии и ее осложнений
- Лечение при эктопии
- Профилактика эктопии и ее осложнений
Особенности патологии
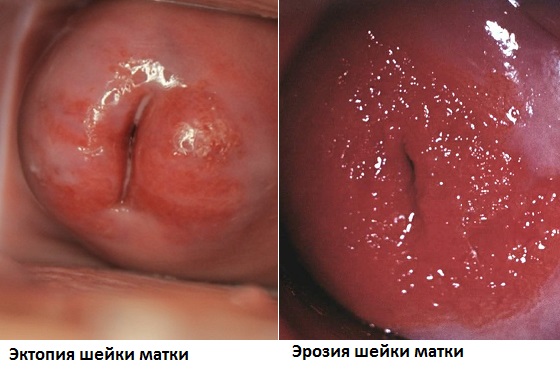
Эту патологию называют еще ложной эрозией шейки матки. В отличие от истинной эрозии, в данном случае эпителий шейки матки не повреждается, на ее поверхности не бывает язв. Однако состояние слизистой оболочки при эктопии шейки матки нарушается.
В норме участок шейки, выходящий во влагалище, покрыт многослойной слизистой оболочкой, состоящей из плоских клеток. Внутренняя же часть (цервикальный канал) имеет однослойный эпителий из клеток цилиндрической формы. Эктопией называется такое состояние, при котором цилиндрический эпителий переходит на наружную часть, замещая плоский.
При осмотре с помощью гинекологических зеркал врач видит красное кольцо вокруг выходного отверстия зева шейки матки. Подобная аномалия сама по себе опасности не представляет, однако возможно возникновение такого осложнения, как обратное разрастание плоского эпителия, при котором он перекрывает разросшиеся цилиндрические клетки. В области перекрывания образуется так называемая зона трансформации.
В цилиндрическом эпителии шейки расположены железы, которые вырабатывают слизь, необходимую для защиты полости матки от попадания в нее инфекции и играющую другие важные роли в работе репродуктивных органов. В зоне трансформации плоские клетки забиваются в железы, образуя пробки. Это препятствует выходу слизи. В оболочке образуются кисты, может произойти нагноение их содержимого. Такие процессы провоцируют развитие атипичных клеток с нарушенной структурой. Со временем, если состояние прогрессирует, на его фоне возникают злокачественные новообразования.
Эктопия шейки матки обычно наблюдается у женщин моложе 30 лет, причем иногда она бывает врожденной.
Видео: Что такое эктопия, чем отличается от эрозии
Классификация эктопии маточной шейки
По характеру развития патологии различают неосложненную и осложненную форму эктопии.
Неосложненная. Происходит лишь перемещение цилиндрических клеток в область плоских, при этом отсутствуют какие-либо последствия. Такое состояние не считается болезнью, лечение не требуется. Необходимо лишь периодически проводить гинекологические осмотры, чтобы не упустить развития патологий шейки матки.
Осложненная. В области перемещения клеток возникает воспалительный процесс (цервицит). Вследствие этого область эктопии отекает, легко повреждается, что ведет к возникновению истинной эрозии и воспалительных заболеваний других органов репродуктивной системы.
В зависимости от структуры участка, на который распространяется патология, эктопию шейки матки подразделяют на следующие виды:
- Железистая. В области эктопии наблюдается большое количество воспаленных желез цилиндрического эпителия.
- Папиллярная (сосочковая) эктопия. Клетки цилиндрической формы группируются в сосочки.
- Эпидермизирующая эктопия. Клетки плоского эпителия внедряются между цилиндрическими, вытесняют их. Происходит самовосстановление поверхности зева шейки матки. Необходимость в лечении при этом отсутствует.
Эктопия может быть врожденной и приобретенной.
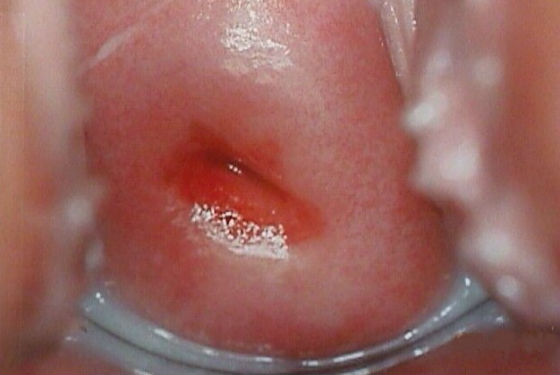
Врожденная аномалия обусловлена генетическими особенностями развития половых органов. Никаких болезненных симптомов при ней не возникает. К 20 годам она, как правило, исчезает без всякого врачебного вмешательства. Такая эктопия шейки матки считается нормальным физиологическим состоянием.
Приобретенная патология шейки матки возникает в репродуктивном возрасте.
Причины возникновения эктопии
Причинами развития псевдоэрозии могут быть:
- Значительное изменение гормонального фона, увеличение содержания женских половых гормонов в крови. Именно это происходит в организме женщины в самом начале репродуктивного периода. Поэтому патология чаще всего возникает в возрасте 20-30 лет.
- Использование гормональных контрацептивов (нарушается естественное соотношение половых гормонов), эндокринные заболевания.
- Частая смена половых партнеров. Проникновение посторонней микрофлоры способствует возникновению инфекционных заболеваний, передающихся половым путем.
- Резкий скачок уровня гормонов возникает при наступлении беременности. Поэтому в этот период эктопия наблюдается у многих женщин.
- Травмирование слизистых оболочек шейки матки во время родов, абортов, операций на половых органах. Оно приводит к нарушению развития клеток.
- Воспалительные и инфекционные заболевания половых органов, нарушение структуры слизистых в результате их раздражения патологическими выделениями.
- Раннее начало половой жизни и роды в юном возрасте, когда слизистые оболочки шейки матки еще незрелые и легко травмируются.
Возникновению эктопии способствуют сбои в системе иммунной защиты организма.
Симптомы осложненной эктопии
Эктопию шейки матки женщина не может распознать самостоятельно, если у нее нет сопутствующих заболеваний половых органов. Симптомы неосложненной аномалии практически отсутствуют.
Все дело в том, что редкая женщина может похвастаться идеальным репродуктивным здоровьем, особенно после начала половой жизни, беременности, родов, произведенных абортов. Как правило, эктопия возникает на фоне воспалительного процесса во влагалище, шейке, полости или придатках матки. Нередко, помимо эктопии, имеются такие заболевания шейки матки, как лейкоплакия (ороговение поверхности шейки), истинная эрозия, дисплазия (неправильное развитие клеток в отдельных или во всех слоях плоского эпителия).
Поэтому чаще всего эктопия обнаруживается у женщины, когда она приходит к врачу с такими симптомами, как:
- Необычные выделения, свидетельствующие о наличии воспалительных процессов (кольпита, цервицита, эндометрита, аднексита) или инфекционных заболеваний половых органов (молочницы, уреаплазмоза, трихомониаза и других). При этом выделения обычно бывают обильными, слабо или ярко окрашенными в желтый, зеленый, коричневый цвет, имеют неприятный запах, непривычную консистенцию.
- Боли в нижней части живота, в области крестца.
- Обильные или скудные месячные (признак гормональных нарушений в организме, воспалительных или гиперпластических процессов в эндометрии).
- Кровянистые выделения после полового сношения, гинекологического осмотра, спринцевания (свидетельство того, что на поверхности слизистой оболочки зева шейки матки имеются ранки, в эпителии образовались кисты, полипы).
Должны насторожить и болезненные ощущения при половом контакте.
Диагностика эктопии и ее осложнений
При наличии заболеваний, сопровождающихся эктопией шейки матки, необходимо установить причину появления таких симптомов. Кроме обычного осмотра влагалища и шейки с помощью зеркал, проводится также кольпоскопия. При этом поверхность зева шейки матки предварительно обрабатывается 3% раствором уксусной кислоты или раствором люголя, содержащим йод. Поврежденные участки остаются бледными, их хорошо видно на фоне здоровых тканей. С помощью кольпоскопа можно осветить полость органов и оптически увеличить изображение.
Трансвагинальное УЗИ с помощью влагалищного датчика позволяет обнаружить глубокие повреждения слизистой, если они есть. Проводится микроскопическое исследование слизистой оболочки шейки матки (мазка) для определения ее микрофлоры, обнаружения возбудителей инфекции. Для уточнения вида микроорганизмов делается бактериальный посев.
Используется ПЦР анализ крови, позволяющий точно определить тип инфекции, присутствующей в организме, по ее ДНК. Общие анализы крови и мочи показывают количество лейкоцитов, что дает возможность установить наличие воспалительного процесса.
Берется соскоб с поверхности шейки матки для обнаружения клеток плоского и цилиндрического эпителия и установления степени развития болезни. В случае обнаружения клеток нетипичного строения делается биопсия и гистологическое исследование тканей шейки матки.
Видео: Применение кольпоскопии для диагностирования эктопии и эрозии шейки матки
Лечение при эктопии
Лечение производится только в том случае, если эктопия сопровождается осложнениями.
При обнаружении воспалительных процессов назначаются антибиотики, противовоспалительные средства. При инфекционных заболеваниях проводят комплексное лечение антигрибковыми, противовирусными препаратами. Назначаются средства для укрепления иммунитета, повышения сопротивляемости организма. Если обнаружен дисбактериоз влагалища, недостаток полезных лактобактерий, то используются препараты для восстановления нормальной микрофлоры.
Если выясняется, что причиной эктопии шейки матки стали гормональные отклонения, то для восстановления гормонального фона назначается дюфастон или оральные контрацептивы.
В случае обнаружения обширных повреждений слизистой шейки матки проводится хирургическое лечение. Так, например, при обнаружении кист во влагалищной части шейки производится их вскрытие, удаление содержимого и прижигание поврежденной поверхности.
Если необходимо удалить полипы, расположенные в слизистой, а также очистить поверхность зева шейки от разрушенной ткани, используются такие методы, как криодеструкция (вымораживание), диатермокоагуляция (прижигание током), лазерная деструкция, химическое прижигание раствором солковагина.
Особенно скрупулезно подходят к выбору способов лечения нерожавших женщин. Требуется использование наименее травматичных методов, чтобы на шейке не оставались рубцы (например, прижигание лазером, радиоволновая деструкция).
Профилактика эктопии и ее осложнений
Поскольку развитие патологии заметить трудно, то большое значение имеет профилактическое проведение гинекологических осмотров. В случае обнаружения эктопии требуется посещать гинеколога 1 раз в год, чтобы наблюдать за состоянием шейки матки, а при возникновении осложнений назначить своевременное лечение.
Важно заботиться об укреплении иммунитета, вести здоровый образ жизни, тщательно следить за гигиеной половых органов.
Большое значение имеет правильный выбор противозачаточных средств. Нельзя заниматься самолечением, принимать какие-либо лекарственные препараты (антибиотики, гормональные средства, антикоагулянты) без назначения врача.